「政府的衛生主管機關要認為這件事很重要,把它當做一個政策性的推展,然後建立一個架構,要求每個醫院也注重這個事情。」輸血學會理事長闕宗熙強調,推動病人用血管理(PBM)需由上至下,且用血量數據須往下了解到個別醫師使用情況。
📍 PBM如何有效推動?政策+數據+教學
「連基本的資料分析都沒有」闕宗熙感嘆,需要有制度讓個別醫院提供用血統計數字,透過均值化分析,就能作為各級醫院間的用血量比較指標,當醫院知道用血量多之後,院方就會下探到個別醫師的用血行為。
針對教學面的加強,新光醫院總醫檢師陳瓊汝分析,醫學院的訓練還是偏向臨床,醫師大多走到臨床執業時,才會更了解實際用血量需要多少,因此院內為了在晨會時請輸血專業醫師分享輸血新知,或舉辦輸血專科醫師訓練,「其實像我們醫院的醫生,接受度是蠻高的」。
除了院內教育,新光醫院還有嚴格的輸血審查系統,醫師每張用血需求單,事後都需經血庫、血液委員會委員和院長審查,經手人員可從病患血檢數值檢視醫師的用血判斷是否符合輸血條件,如果認定為不合格的需求單,該醫師需赴血液委員會討論用血狀況。新光醫院醫學檢驗科組長劉高林觀察,此系統剛上路時,有醫師曾出現連續有需求單被判為不合格的情形,至今已經很少有同一醫師,連續有兩張不合格的需求單。
「像2019年是(使用)3萬3403袋」劉高林毫不避諱地在《NOWnews今日新聞》採訪團隊面前,點開院內血量使用統計表,他指出,整體數據雖然遇上新冠疫情無法跨年度比較,但可明顯看出個別醫生的用血行為有所改變「他可能就會從用新鮮冷凍血漿,改成用冷凍血漿,這樣就會有差別,在健保點數也有差。」劉高林解釋,由於新鮮冷凍血漿含有冷凍血漿中沒有的第五和第八凝固因子,成本也較高,因此病患若沒有立即流血狀況或相關檢驗數據佐證,會建議醫師先輸用冷凍血漿,這顯示透過血液審查和數據分析,不只能有效提升醫師用血行為,也能持續追蹤院內的用血狀況。
📍推單袋分離術血小板政策 林口長庚月省健保250萬
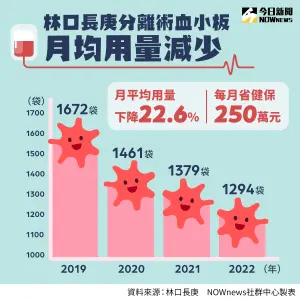
▲林口長庚醫院2020年實施單袋分離術血小板政策,建議醫師每次輸用一袋分離術血小板。實施後每月平均用量下降2成外,每月平均為健保省下250萬元。(製表/NOWnews社群中心)
他分享推動政策前,自己先在院內輸血委員會和各科醫師溝通,並得到支持,就先從雙袋開始推行,半年間沒有抱怨或醫療糾紛,再推行每次發一袋的政策。闕宗熙得意的分享院內在推行3年來,分離術血小板用量下降22.6%,每月替健保省下250萬元,更重要的是執行後不影響病人住院天數。
輸血學會舉香港推行病人用血管理的經驗,是從政府政策、醫院配合教育醫師外,還推行社會群眾教育,才達成3年內紅血球用量下降17%的成果,因此希望政府由上而下動起來,不過,影響最大的第一線醫師怎麼想?
📍心外醫師:限制用血總量不如將減少輸血醫材納入健保
台大心血管外科專任主治醫師王植賢指出,政策還需要相關配套,他認為與其限制用血總量,不如將可減少輸血的醫材納入健保,一旦刺激國內廠商生產後,製劑成本降低,也能減少用血量。
他舉例,其實現在有血液製劑可減少開刀時的輸血量,但自費購買一罐都是1到2萬;因此對病人來說,使用涵蓋在健保項目中的輸血「才不會有感覺」。他認為,如果國內要推PBM,健保也該同步納入血液製劑,以及血液回收機等可減少輸血的器材。
王植賢也呼籲中央「制定政策的時候要去思考,什麽叫做真的便宜,什麽樣叫做真的貴,用人自己身上的東西其實都是貴的(指捐血),這些都是無形的社會成本」。王植賢舉例心臟外科手術中,可回收病人血液自體使用的血液回收機,使用一次要6000元;一袋血看似免費,但背後無形的成本是捐血人的時間和精力。
📍衛福部:需研議制定適合的監測指標
衛福部回應有關監測及管理醫院醫療臨床用血,須著重在三面向,第一、必須研議制定合適的監測指標;第二、善加利用監測指標;第三、監測指標應為用血前的管理,才能真正達到效果。
台灣民眾對捐血救人的熱忱,反映在實際數據,但也必須妥善使用,不應隨意揮霍,尤其在少子化和老齡化的現況下,台灣更該及時制定用血監測,改善不恰當的用血習慣,並研議健保納入臨床所需的替代醫材或方案,讓每滴血都用在對的時間、對的地方,才不辜負每一位慷慨挽袖的捐血人。
我是廣告 請繼續往下閱讀
「連基本的資料分析都沒有」闕宗熙感嘆,需要有制度讓個別醫院提供用血統計數字,透過均值化分析,就能作為各級醫院間的用血量比較指標,當醫院知道用血量多之後,院方就會下探到個別醫師的用血行為。
針對教學面的加強,新光醫院總醫檢師陳瓊汝分析,醫學院的訓練還是偏向臨床,醫師大多走到臨床執業時,才會更了解實際用血量需要多少,因此院內為了在晨會時請輸血專業醫師分享輸血新知,或舉辦輸血專科醫師訓練,「其實像我們醫院的醫生,接受度是蠻高的」。
除了院內教育,新光醫院還有嚴格的輸血審查系統,醫師每張用血需求單,事後都需經血庫、血液委員會委員和院長審查,經手人員可從病患血檢數值檢視醫師的用血判斷是否符合輸血條件,如果認定為不合格的需求單,該醫師需赴血液委員會討論用血狀況。新光醫院醫學檢驗科組長劉高林觀察,此系統剛上路時,有醫師曾出現連續有需求單被判為不合格的情形,至今已經很少有同一醫師,連續有兩張不合格的需求單。
「像2019年是(使用)3萬3403袋」劉高林毫不避諱地在《NOWnews今日新聞》採訪團隊面前,點開院內血量使用統計表,他指出,整體數據雖然遇上新冠疫情無法跨年度比較,但可明顯看出個別醫生的用血行為有所改變「他可能就會從用新鮮冷凍血漿,改成用冷凍血漿,這樣就會有差別,在健保點數也有差。」劉高林解釋,由於新鮮冷凍血漿含有冷凍血漿中沒有的第五和第八凝固因子,成本也較高,因此病患若沒有立即流血狀況或相關檢驗數據佐證,會建議醫師先輸用冷凍血漿,這顯示透過血液審查和數據分析,不只能有效提升醫師用血行為,也能持續追蹤院內的用血狀況。
📍推單袋分離術血小板政策 林口長庚月省健保250萬

他分享推動政策前,自己先在院內輸血委員會和各科醫師溝通,並得到支持,就先從雙袋開始推行,半年間沒有抱怨或醫療糾紛,再推行每次發一袋的政策。闕宗熙得意的分享院內在推行3年來,分離術血小板用量下降22.6%,每月替健保省下250萬元,更重要的是執行後不影響病人住院天數。
輸血學會舉香港推行病人用血管理的經驗,是從政府政策、醫院配合教育醫師外,還推行社會群眾教育,才達成3年內紅血球用量下降17%的成果,因此希望政府由上而下動起來,不過,影響最大的第一線醫師怎麼想?
📍心外醫師:限制用血總量不如將減少輸血醫材納入健保
台大心血管外科專任主治醫師王植賢指出,政策還需要相關配套,他認為與其限制用血總量,不如將可減少輸血的醫材納入健保,一旦刺激國內廠商生產後,製劑成本降低,也能減少用血量。
他舉例,其實現在有血液製劑可減少開刀時的輸血量,但自費購買一罐都是1到2萬;因此對病人來說,使用涵蓋在健保項目中的輸血「才不會有感覺」。他認為,如果國內要推PBM,健保也該同步納入血液製劑,以及血液回收機等可減少輸血的器材。
王植賢也呼籲中央「制定政策的時候要去思考,什麽叫做真的便宜,什麽樣叫做真的貴,用人自己身上的東西其實都是貴的(指捐血),這些都是無形的社會成本」。王植賢舉例心臟外科手術中,可回收病人血液自體使用的血液回收機,使用一次要6000元;一袋血看似免費,但背後無形的成本是捐血人的時間和精力。
📍衛福部:需研議制定適合的監測指標
衛福部回應有關監測及管理醫院醫療臨床用血,須著重在三面向,第一、必須研議制定合適的監測指標;第二、善加利用監測指標;第三、監測指標應為用血前的管理,才能真正達到效果。
台灣民眾對捐血救人的熱忱,反映在實際數據,但也必須妥善使用,不應隨意揮霍,尤其在少子化和老齡化的現況下,台灣更該及時制定用血監測,改善不恰當的用血習慣,並研議健保納入臨床所需的替代醫材或方案,讓每滴血都用在對的時間、對的地方,才不辜負每一位慷慨挽袖的捐血人。



